[Rapport de recherche] Le marché de la gestion du cycle de revenus devrait passer de 98,34 milliards de dollars américains en 2022 à 244,64 milliards de dollars américains en 2031 ; il devrait croître à un TCAC de 12,1 % de 2022 à 2031.CAGR of 12.1% from 2022 to 2031.
Point de vue de l'analyste :
L'augmentation des initiatives gouvernementales visant à encourager l'utilisation de solutions de gestion du cycle de revenus est l'un des principaux facteurs alimentant la croissance du marché de la gestion du cycle de revenus. En outre, l'augmentation des pertes de revenus dues aux erreurs de facturation et aux améliorations des processus dans les établissements de santé stimule la croissance du marché de la gestion du cycle de revenus. Le traitement correct des demandes d'indemnisation médicale est essentiel aux flux de revenus des prestataires de soins de santé. Les établissements de santé doivent continuer à maintenir un cycle de facturation et de revenus d'assurance de haute qualité afin d'améliorer leur résultat financier. La majorité des prestataires de soins de santé perdent de l'argent en raison des refus de réclamation et de leur incapacité à soumettre ou à reporter la réclamation refusée, ce qui exerce une pression croissante sur les hôpitaux pour réduire leurs dépenses. Cela a créé une opportunité pour les acteurs du marché de proposer des solutions avancées permettant aux hôpitaux de répondre aux défis susmentionnés du cycle de revenus. En outre, pour une gestion efficace du cycle de revenus, divers acteurs clés du marché intègrent les technologies d'intelligence artificielle (IA) et d'apprentissage automatique (ML), ce qui propulsera davantage la croissance du marché de la gestion du cycle de revenus.
Aperçu du marché :
Les établissements de santé utilisent la gestion du cycle de revenus (RCM), un processus financier qui suit les épisodes de soins des patients depuis l'inscription et la prise de rendez-vous jusqu'au dernier paiement d'un solde, à l'aide d'un logiciel de facturation médicale. Pour stocker et gérer les dossiers de facturation des patients, les prestataires de soins de santé investissent fréquemment dans des systèmes de gestion du cycle de revenus. Lorsqu'un patient progresse dans le processus de traitement, un système RCM efficace peut se connecter à d'autres systèmes informatiques de santé, tels que les dossiers médicaux électroniques (DME) et les systèmes de facturation médicale, pour réduire le délai entre l'exécution d'un service et le paiement. Les entreprises de soins de santé peuvent également gagner du temps en automatisant les tâches que les employés effectuaient auparavant à l'aide d'un système RCM. Les tâches administratives comprennent la notification des patients des rendez-vous à venir, le rappel aux payeurs et aux patients des soldes impayés et la prise de contact avec les assureurs pour des questions spécifiques si une demande est rejetée. Les systèmes RCM peuvent également aider les prestataires à économiser de l'argent en leur fournissant des informations sur les raisons des refus de demandes. Cela permet aux prestataires de mieux comprendre pourquoi certaines demandes ont été refusées, leur permettant de régler le problème et leur évitant d'avoir à soumettre à nouveau la demande.RCM), a financial process that tracks patient care episodes from registration and appointment scheduling to the last payment of a balance, using medical billing software. To store and manage patient billing records, healthcare providers frequently invest in revenue cycle management systems. When a patient progresses through the treatment process, an efficient RCM system can connect with other health IT systems, such as EHR)RCM system. Administrative tasks include notifying patients of forthcoming appointments, reminding payers and patients of outstanding balances, and contacting insurers with specific inquiries if a claim is rejected. RCM systems can also help providers save money by providing them with information about the reasons behind refused claims. This gives providers better insight into why some claims have been refused, allowing them to address the matter and preventing them from having to resubmit the claim.
Personnalisez ce rapport en fonction de vos besoins
Vous bénéficierez d'une personnalisation gratuite de n'importe quel rapport, y compris de certaines parties de ce rapport, d'une analyse au niveau des pays, d'un pack de données Excel, ainsi que de superbes offres et réductions pour les start-ups et les universités.
-
Obtenez les principales tendances clés du marché de ce rapport.Cet échantillon GRATUIT comprendra une analyse de données, allant des tendances du marché aux estimations et prévisions.
Moteur du marché :
L'intégration des technologies d'IA et de ML crée une opportunité de croissance pour le marché de la gestion du cycle de revenus
Les technologies d’IA et de ML continuent de gagner du terrain et de prouver leur potentiel dans le développement de systèmes de gestion des revenus . De nombreuses organisations s’appuient encore sur des vérifications et des rapports d’erreurs manuels pour détecter les anomalies, ce qui rend difficile l’identification de la cause profonde et devient un processus chronophage. Le ML et l’IA aident les organisations à identifier de manière proactive les modèles anormaux dans les solutions de facturation et de gestion des revenus. De plus, le modèle s’améliore continuellement au fil du temps grâce à des mises à jour régulières, ce qui se traduit par une facturation précise et une automatisation de la détection des anomalies. L’IA et le ML peuvent également accélérer l’analyse des causes profondes, réduisant ainsi le temps et les coûts d’enquête et offrant une résolution plus rapide grâce aux systèmes de gestion des revenus. Par conséquent, les avancées technologiques croissantes dans la facturation et la gestion des revenus sont susceptibles d’alimenter la croissance du marché de la gestion du cycle des revenus au cours de la période de prévision.
Analyse segmentaire :
Sur la base des composants, le marché de la gestion du cycle de revenus est segmenté en solutions et services. Le segment des solutions détenait la plus grande part du marché de la gestion du cycle de revenus en 2022, tandis que le segment des services devrait enregistrer le TCAC le plus élevé sur le marché de la gestion du cycle de revenus au cours de la période de prévision. Le logiciel RCM connaît une augmentation de son adoption dans le secteur de la santé, notamment pour éviter la fraude dans le domaine de la santé et réduire les coûts administratifs. En outre, divers acteurs clés du marché travaillent en permanence à la fourniture de solutions avancées pour améliorer la gestion du cycle de revenus dans les hôpitaux, les établissements de santé et autres. De plus, on s'attend à ce qu'en raison de l'augmentation de la demande de RCM basé sur le cloud et de l'augmentation de la demande de services professionnels, le segment des services connaisse le TCAC le plus élevé sur le marché de la gestion du cycle de revenus.
Analyse régionale :
Le secteur de la santé en Amérique du Nord évolue rapidement et la numérisation facilite l'installation de services informatiques de santé tels que les systèmes de gestion du cycle de revenus (RCM), qui utilisent des solutions logicielles de gestion synchronisées pour organiser et rationaliser les activités des entreprises de soins de santé. En outre, l'accent croissant du secteur de la santé sur l'amélioration des soins aux patients tout en tirant parti des avantages financiers et de l'efficacité de ces solutions RCM innovantes et de pointe fournies par divers acteurs du marché de la région alimente la croissance du marché. En outre, le secteur de la santé aux États-Unis se développe et évolue rapidement en raison de plusieurs facteurs, notamment la hausse des coûts des soins de santé, l'augmentation du nombre d'établissements de santé réputés, l'augmentation des dépenses informatiques dans le domaine de la santé, l'amélioration de l'infrastructure informatique dans le domaine de la santé et l'importance croissante accordée à la relation patient-prestataire. Selon les Centers for Medicare & Medicaid Services des États-Unis, les dépenses nationales de santé (NHE) ont augmenté de 2,7 % pour atteindre 4 300 milliards de dollars américains en 2021 (12 914 dollars américains par personne) et ont représenté 18,3 % du PIB. En outre, les dépenses de Medicare ont augmenté de 8,4 % pour atteindre 900,8 milliards de dollars en 2021, soit 21 % du total des dépenses de santé. Les dépenses de Medicaid ont augmenté de 9,2 % pour atteindre 734,0 milliards de dollars en 2021, soit 17 % du total des dépenses de santé. Avec une telle augmentation des dépenses de santé aux États-Unis, les prestataires de services médicaux sont confrontés à des défis complexes en matière de facturation et de paiement précis, ce qui accroît encore le besoin de systèmes RCM plus avancés.
En outre, divers acteurs du marché de la région travaillent en permanence à la fourniture de solutions avancées. Par exemple, en 2023, la Healthcare Financial Management Association (HFMA) a annoncé une alliance stratégique avec FinThrive, Inc., un fournisseur de logiciels en tant que service (SaaS) de gestion du cycle de revenus des soins de santé, pour co-lancer un modèle d'adoption de la technologie de gestion du cycle de revenus (RCMTAM) en cinq étapes, évalué par des pairs, conçu pour aider les systèmes de santé à tirer parti des références du secteur pour évaluer leur état actuel de maturité technologique RCM et élaborer des plans de meilleures pratiques pour optimiser les résultats du cycle de revenus. Ainsi, tous les facteurs ci-dessus alimentent la croissance du marché de la gestion du cycle de revenus en Amérique du Nord.
Analyse des acteurs clés :
Athenahealth Inc., Experian Information Solutions Inc., GE Healthcare, McKesson Corporation, NXGN Management LLC, Optum Inc., Oracle Corporation, R1 RCM Inc., The SSI Group et Veradigm LLC figurent parmi les principaux acteurs du marché de la gestion du cycle de revenus. Ces acteurs du marché de la gestion du cycle de revenus se concentrent sur le développement continu des produits et l'innovation.
Développements récents :
Les stratégies organiques et inorganiques telles que les fusions et acquisitions sont largement adoptées par les entreprises sur le marché de la gestion du cycle de revenus. Quelques développements récents du marché de la gestion du cycle de revenus sont énumérés ci-dessous :
- En octobre 2023, Omega Healthcare a annoncé le lancement de sa plateforme numérique Omega (ODP), conçue pour aider les organisations de soins de santé à réduire les charges administratives tout en améliorant les performances financières. L'ODP s'appuie sur des technologies propriétaires avancées pour rationaliser les flux de travail et améliorer les performances financières. Elle utilise une expertise approfondie du domaine et de la technologie dans l'automatisation des processus robotisés (RPA), l'IA et le ML, les bots et le traitement du langage naturel (NLP), ce qui permet aux solutions d'améliorer l'efficacité et la précision.
- En juin 2021, EXL, une société leader dans la gestion et l'analyse des opérations, a annoncé le lancement de nouvelles solutions de gestion intégrée des revenus de sa division EXL Health. EXL Health s'est associée à REVELOHEALTH, un fournisseur de solutions dédiées à la conversion des données de santé en informations exploitables. EXL Health et REVELOHEALTH ont combiné leurs connaissances et leur expertise pour fournir de nouvelles solutions qui offrent une capacité complète de traitement des paiements et d'analyse des revenus basée sur les données. Cette nouvelle capacité est structurée pour aider les fournisseurs à optimiser la gestion du cycle de revenus, les objectifs opérationnels et la conformité.
- En juin 2021, Vee Technologies, une société de conseil et de services professionnels de premier plan, a annoncé le lancement de la suite de produits Sona et de son outil de workflow RCM phare, Sona PROMISE. La solution RCM a été conçue pour améliorer les flux de travail opérationnels et permettre des capacités de veille économique. Elle peut être un outil autonome pour la gestion des hôpitaux, des cabinets spécialisés, des cliniques médicales, des centres de chirurgie ambulatoire et autres. La solution a été conçue pour simplifier les opérations commerciales et offrir des analyses commerciales avancées pour augmenter les revenus et le potentiel de croissance.
- En janvier 2021, R1 RCM Inc, l'un des principaux fournisseurs de services de gestion du cycle de revenus (RCM) basés sur la technologie pour le secteur de la santé, a lancé une nouvelle solution de gestion du cycle de revenus des médecins, R1 Professional, destinée aux grands cabinets indépendants et aux groupes médicaux appartenant à des hôpitaux. La nouvelle solution s'appuie sur une plateforme technologique spécialement conçue, une automatisation à grande échelle, une expérience financière numérique des patients alignée sur les attentes des consommateurs et des capacités éprouvées d'amélioration des performances qui renforcent la visibilité financière des grandes organisations de soins de santé.
Portée du rapport
Aperçu régional du marché de la gestion du cycle de revenus
Les tendances et facteurs régionaux influençant le marché de la gestion du cycle de revenus tout au long de la période de prévision ont été expliqués en détail par les analystes d’Insight Partners. Cette section traite également des segments et de la géographie du marché de la gestion du cycle de revenus en Amérique du Nord, en Europe, en Asie-Pacifique, au Moyen-Orient et en Afrique, ainsi qu’en Amérique du Sud et en Amérique centrale.
- Obtenez les données régionales spécifiques au marché de la gestion du cycle de revenus
Portée du rapport sur le marché de la gestion du cycle de revenus
| Attribut de rapport | Détails |
|---|---|
| Taille du marché en 2023 | XX millions de dollars américains |
| Taille du marché d'ici 2031 | XX millions de dollars américains |
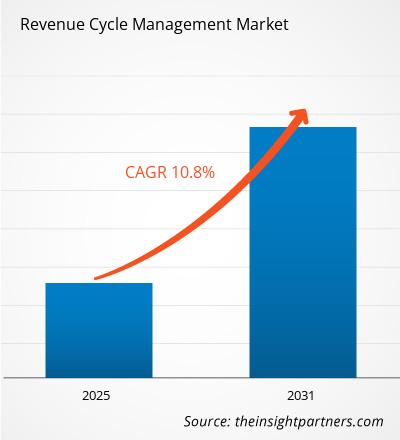
| Taux de croissance annuel composé mondial (2023-2031) | 10,8% |
| Données historiques | 2021-2022 |
| Période de prévision | 2024-2031 |
| Segments couverts |
Par composant
|
| Régions et pays couverts |
Amérique du Nord
|
| Leaders du marché et profils d'entreprises clés |
|
Densité des acteurs du marché de la gestion du cycle de revenus : comprendre son impact sur la dynamique des entreprises
Le marché de la gestion du cycle de revenus connaît une croissance rapide, tirée par la demande croissante des utilisateurs finaux en raison de facteurs tels que l'évolution des préférences des consommateurs, les avancées technologiques et une plus grande sensibilisation aux avantages du produit. À mesure que la demande augmente, les entreprises élargissent leurs offres, innovent pour répondre aux besoins des consommateurs et capitalisent sur les tendances émergentes, ce qui alimente davantage la croissance du marché.
La densité des acteurs du marché fait référence à la répartition des entreprises ou des sociétés opérant sur un marché ou un secteur particulier. Elle indique le nombre de concurrents (acteurs du marché) présents sur un marché donné par rapport à sa taille ou à sa valeur marchande totale.
Les principales entreprises opérant sur le marché de la gestion du cycle de revenus sont :
- Solutions de soins de santé Allscripts, Inc.
- Athenahealth, Inc.
- Société Cerner
- Eclinicalworks, LLC
- Société Epic Systems
Avis de non-responsabilité : les sociétés répertoriées ci-dessus ne sont pas classées dans un ordre particulier.
- Obtenez un aperçu des principaux acteurs du marché de la gestion du cycle de revenus
- Analyse historique (2 ans), année de base, prévision (7 ans) avec TCAC
- Analyse PEST et SWOT
- Taille du marché Valeur / Volume - Mondial, Régional, Pays
- Industrie et paysage concurrentiel
- Ensemble de données Excel
Rapports récents
Rapports connexes
Témoignages
Raison d'acheter
- Prise de décision éclairée
- Compréhension de la dynamique du marché
- Analyse concurrentielle
- Connaissances clients
- Prévisions de marché
- Atténuation des risques
- Planification stratégique
- Justification des investissements
- Identification des marchés émergents
- Amélioration des stratégies marketing
- Amélioration de l'efficacité opérationnelle
- Alignement sur les tendances réglementaires






















 Obtenez un échantillon gratuit pour - Marché de la gestion du cycle de revenus
Obtenez un échantillon gratuit pour - Marché de la gestion du cycle de revenus